种植体周围病变
概述:种植体周围病变(lesion of peri-implant)又称种植体周组织炎症,是指发生于种植体周围软、硬组织的炎症损害,包括仅累及软组织的种植体周黏膜炎和累及种植骨床、造成显著骨吸收的种植体周炎。后者如不及时治疗,将导致持续的骨吸收和种植体-骨界面的“去整合”(disintegration),最终使种植体松动、脱落。种植体周炎是影响牙种植远期效果导致种植体失败的主要原因之一。
 流行病学
流行病学
流行病学:
 病因
病因
病因:种植体周围病变的病因尚不清楚,目前认为可能有以下两个基本致病因素。
1.微生物 大多数学者认为,种植体周围炎症与牙周炎症类似,菌斑聚集是发病的始动因素。证据是:①无论健康或疾病状态下,种植体表面的菌斑组成都与相应状态下的牙周菌斑组成相似;②丝线结扎造成病理性微生态环境(ecological niche),促使牙周致病菌定植后,可诱导种植体周围骨吸收;③保持口腔卫生和菌斑控制能有效地消除或减轻种植体周围组织的炎症。
种植体周健康部位,菌斑内主要含革兰阳性需氧或兼性厌氧球菌及非能动菌。当软和(或)硬组织存在炎症损害时,种植体周菌斑主要由革兰阴性厌氧菌、产黑色素厌氧菌及螺旋体组成。种植体周探诊深度大于6mm时,可培养菌的总量比健康部位增多20倍,其中厌氧菌明显增多,能动菌占总菌量的50%。
部分失牙患者与无牙患者的种植体周菌斑组成有所不同。前者菌斑中常见牙龈卟啉单胞菌(Pg)、螺旋体等牙周致病菌。而无牙颌患者菌斑组成更接近健康牙周的菌斑,主要含中间普氏菌(Pi)、具核梭杆菌(Fn)等机会致病菌,而很少发现牙龈卟啉单胞菌(Pg)和螺旋体。这表明部分失牙患者口内残留的天然牙牙周袋可作为致病菌的贮库(reservoir),使致病菌传播并定植于种植体周,引发炎症反应。故种植义齿修复前必须彻底治疗口腔中天然牙的牙周袋。
2.生物力学负载过重 负载过重是种植体周炎发病的重要促动因素。它导致冠部种植体-骨界面产生微小骨折,形成垂直骨吸收,继而有上皮和结缔组织向根方增殖移行,包绕种植体。软组织移行速度取决于种植体负载大小和叠加的细菌感染程度。如果不伴有细菌感染,仅仅是种植体负载过重,不至于导致种植体周炎和骨吸收;但当伴有感染时,负载过载会大大加速疾病进展。
可能导致种植体生物力学过载的因素如下:
(1)
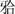
关系:义齿颌接触关系不正常,使种植体承受过大的侧向力。
(2)义齿固位:上部结构固位差易造成种植基牙损伤。
(3)种植体数目:种植体数目越多,每个基牙上承受的
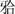
力相对减小。
(4)义齿设计:骨内种植体一般都植入在下颌颏孔之间的区域,义齿远中边缘将超过末端种植基牙形成单端桥体。桥体长度越大,末端种植基牙上分配的应力越大。
(5)种植体位置:种植体的排列位置异常,不容易把人工牙排列在中性区,
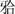
力方向与种植体长轴不一致,且义齿难于获得共同就位道,还可能受到杠杆作用力,造成应力在种植基牙上不均匀分布。
(6)上、下颌骨关系异常的患者,很难获得理想的咬合关系。
(7)种植体周无牙周膜,缺乏本体感受器,故对受力和位移的感觉较迟钝,不能对过度的和方向不适当的受力通过反射弧途径有效地“自身保护”,更增加了受创伤的机会。
3.其他可能的原因
(1)种植义齿类型:①二阶段式种植体在愈合期完全埋植于黏膜下,不易感染牙周致病菌,故种植体周围病变的发病率低于一阶段式种植体;②义齿上部结构为覆盖义齿时,易于清除菌斑,固定义齿难以控制菌斑;③义齿龈面外形设计不合理或未充分抛光,都会促进菌斑聚集。
(2)种植体形状及表面处理:螺旋种植体周围总是形成水平骨吸收,而柱状种植体周常可见垂直骨吸收。
(3)手术技术和术后处理:手术时温度过高或创伤过大都可能导致纤维组织包绕种植体,细菌和毒素易侵入,诱发种植体周围病变。
术后未保持口腔卫生或撕脱缝线也可能引起组织感染。
(4)软组织附着类型:早期有作者提出种植体周围必须有足够宽度附着龈领圈包绕才能保持种植体周软组织健康。但动物和临床实验证明:只要维持良好的口腔卫生,即使种植体周为非附着的牙槽黏膜也能保证软组织健康。所以种植体修复前不必刻意用手术方法形成附着龈领圈。但如种植体周黏膜反复发炎,可试用膜龈手术形成附着龈,利于口腔卫生的维护。
(5)生物学宽度,种植体的深度,龈瓣的设计等也与种植体周围炎的发生发展有一定关系。
 发病机制
发病机制
发病机制:
 临床表现
临床表现
临床表现:早期主要是软组织炎症的表现,包括探诊出血、化脓、疼痛、龈沟探诊深度增加及软组织增生等,类似牙龈炎。
随着炎症反应向根方进展,后期主要是种植体-骨界面破坏的表现,如骨质吸收、种植体-骨界面去整合、种植体周袋形成、种植体松动甚至脱落,类似牙周炎。
1.分类 根据炎症累及范围可将种植体周围病变分为2类:种植体周黏膜炎(peri-mucositis)和种植体周炎(peri-implantitis)。
种植体周黏膜炎的病变局限于牙龈黏膜,不累及骨组织,类似牙龈炎。适当的治疗能使病变逆转。它主要是由于口腔卫生不良,菌斑刺激所致。临床表现为黏膜红肿、疼痛、探诊出血甚至溢脓,但不伴骨吸收,其中有一类特殊表现为“增生性黏膜炎”,是由于上部结构长期覆盖或压迫软组织,二者间没有保持适当的距离以利清洁,造成局部卫生状况不良,产生软组织增生性炎症。
种植体周炎的病变已突破黏膜屏障累及骨组织,类似牙周炎,适当的治疗可制止进一步骨吸收。其病因主要是菌斑聚集或伴有咬

负载过重等。除了黏膜炎的表现外,还有骨吸收,形成种植体周袋甚至种植体松动等表现。由于种植体周组织防御力较弱,炎症进展比牙周炎快,往往在数月内造成种植体脱落。
2.炎症分期 根据X线片显示的骨组织破坏的严重程度,将种植体周炎分为4期:Ⅰ期:轻度水平骨吸收;Ⅱ期:中度水平吸收伴个别垂直吸收;Ⅲ期:中到重度水平吸收并有广泛的环状骨缺损;Ⅳ期:重度水平吸收,种植体周各壁垂直骨吸收,骨壁破坏。
 并发症
并发症
 实验室检查
实验室检查
 其他辅助检查
其他辅助检查
其他辅助检查:牙周科医师在种植体周炎症的及时检查、诊断、预防和治疗中起主导作用。种植体周围病变必须早发现、早诊断、早治疗,才能及时阻断炎症进展,保留种植基牙。种植体周检查的内容包括:
1.口腔卫生状况 需检查残留天然牙及种植义齿表面(如义齿龈面、金属支架及义齿盖嵴部与种植体颈之间的间隙、种植体基台连接处)的菌斑和牙石量。
2.种植体周黏膜的检查 观察黏膜是否充血肿胀,软组织有无增生,并检测龈沟液量或流速。
3.种植体周袋的检查 探诊检查袋的深度、附着丧失量、有无探诊出血及化脓等。由于钛种植体表面很易磨损,必须用钝头塑料探针,禁止使用传统的金属器械,以免划伤或污染种植体表面。
目前对探诊检查持有不同意见。一个观点是:牙龈对种植体的附着是相当脆弱的,不允许向袋深部探查,否则将破坏上皮和结缔组织封口甚至造成感染。还有一些作者认为可以探查种植体周但探诊深度(probing depth,PD)和探诊出血(bleeding on probing,BOP)的临床意义不大。因为当X线片显示有骨吸收而牙龈较健康时,种植体周探诊可能不深;而当牙龈炎症较重时,即使未累及骨组织,PD也会明显加深,它不能反映病变累及的深度。另一方面,由于种植体周结缔组织排列方向不足以阻挡探针进入深层组织,探针往往超过龈沟底进入结缔组织,损伤上皮下血管,种植体周组织即使处于健康状态也可能探诊出血,故BOP不能完全反映组织有无炎症。但大多数学者认为,在目前尚无其他更好的临床参数情况下,探诊出血和探诊深度仍是诊断种植体周健康状况的较敏感的指标。探诊出血说明软组织可能有炎症而探诊不出血的部位肯定是健康的。探诊深度加深往往是种植体周炎致骨吸收的最早出现的临床表征。
4.种植体及基桩表面的检查 主要是检查有无菌斑、牙石沉积于表面,尤其是基桩的连接处。
5.上部结构

关系的检查 理想的咬

关系应是有稳定的正中

,前伸

及侧方运动时无

干扰。可用咬合纸或蜡检查有无
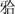
干扰、侧向力及过大的咬合力导致生物力学负载过重。
6.X线片检查 术后每年都应拍X线片(根尖片或全景片)检查种植体周骨吸收水平及骨整合情况。水平骨吸收进展比垂直吸收慢,较易控制。垂直吸收常形成深袋,在较短时间内造成种植体松动脱落。X线片上还能观察种植体-骨界面的骨整合情况,如二者之间出现透射影,说明有纤维组织介入,是晚期种植体周炎的表现,常伴有种植体松动,预示着种植失败。
7.种植体松动度的检查 通过触诊或叩诊可检查种植体松动度,方法简便但很不敏感,一旦出现临床可见的松动,表明炎症已完全破坏骨整合,往往无法治疗,只能拔除失败种植体。80年代,出现了Periotest动度检测仪,通过PTV值(periotest values)量化种植体动度,PTV越小说明骨整合率越大,种植体动度越小。Periotest能敏感地查出种植体动度3%的变化,利于早期发现种植体周炎,了解骨整合率的变化。Periotest还能查出有无生物力学负载过重的情况。
 诊断
诊断
 鉴别诊断
鉴别诊断
鉴别诊断:
 治疗
治疗
治疗:治疗种植体周围病变的基本原则是去除菌斑,控制感染,消除种植体周袋,制止骨丧失,诱导骨再生。包括初期的保守治疗和二期手术治疗,与牙周炎的治疗方法相似,但有其特点。
1.初期治疗
(1)去除病因:①机械清除天然牙面及种植义齿所有部分如种植颈、种植基桩、上部结构龈面的菌斑、牙石,并打磨光滑。由于钛种植体表面易磨损,传统的金属刮治器会损伤钛表面,形成粗糙面,促进菌斑沉积,故必须用塑料器械或与种植体同样硬度的钛刮治器。近年国外开发用碳纤维制成的超声洁牙机工作尖,可有效清除菌斑而不损伤种植体表面;②调

去除不利的过重的咬合负荷。
(2)适当的抗菌消毒药如0.1%~0.2%
氯己定含漱或0.2%~0.5%
氯己定龈下冲洗3~4周。
(3)抗菌药辅助治疗:①局部放置甲硝唑、米诺环素等缓释剂;②全身应用甲硝唑(200mg,3次/d,7~10天)或替硝唑(1g,1次/d,共4天)或
阿莫西林(375mg,3次/d,共10天)+甲硝唑(200mg,3次/d,共10天)联合应用,都有一定疗效。
2.二期治疗 初期治疗成功地控制住炎症后,可进一步作手术治疗。手术的目标是制止骨丧失,重新形成骨整合,防止再感染。其关键是彻底清除种植体表面的菌斑、牙石和细菌毒素。
手术方法为:①翻瓣术:翻起组织瓣,清除袋壁肉芽组织。部分患者如无附着龈包绕种植颈,且反复发生黏膜炎,可作膜龈手术在种植颈周重建附着龈。②种植体的处理:先用塑料器械刮除菌斑及牙石,彻底清洁种植体表面,再用枸橼酸处理1~2min以去除毒素,恢复其生物相容性。③牙槽骨的修整。④引导骨组织再生术(guided bone regeneration,GBR):其生物学机制是将生物膜覆盖在
骨缺损区的骨组织表面,作为一屏障将软组织与骨组织隔开,防止上皮细胞和结缔组织来源的成纤维细胞长入缺损区,可有效地保证生长较慢的骨细胞顺利增生并充满整个骨缺损间隙。如软组织瓣能完全覆盖生物膜,可在6~9个月后取出膜,以诱导完全骨再生。如软组织瓣无法完全覆盖膜,只能在“半开放”状态下达到骨再生,为防止过多的菌斑聚集于膜表面造成感染,应在6~8周后取出膜,此时上间隙已充满新生骨样组织,经过咬合负载的功能调整,可刺激它改建为成熟骨组织。GBR技术的要点是:膜应放到缺损区骨面上并超出缺损区2~3mm,以保证膜完全覆盖骨缺损;膜下的缺损部位一定要有血块或植入自体骨以保持间隙,并且最好不用羟磷灰石或脱矿冻干骨,否则它们吸收缓慢妨碍新生骨组织长入;术后要严密缝合切口,可将骨膜切开保证切口无张力,以免黏膜退缩暴露膜和其下的组织。
 预后
预后
预后:
 预防
预防
预防:种植体周围一旦出现骨吸收,即不易逆转,目前尚无特效的治疗方法,所以特别强调种植术后的维护,对种植体周炎的预防重于治疗。
1.适应证的选择及术前处理 牙周炎未得到控制,病变持续进展,或有重度牙周炎病史,对牙周炎易感的患者,不宜作种植义齿。一般患者种植前应戒除吸烟、酗酒等不良习惯,常规洁牙,治疗邻牙及口内其他天然牙已有的牙周炎,保持良好的口腔卫生。
2.种植体及其上部结构的设计 种植体材料、表面形态、上部结构龈面设计都应利于菌斑控制,种植体数目、位置、排列、上部义齿的咬合关系都应利于均匀分散应力、尽量减少种植体承受的侧向力和扭力。
3.外科手术操作 术前预防性应用抗生素。手术中严格无菌操作,动作精细、轻柔,减少对组织的机械创伤和热损伤。种植体植入的深度要考虑生物学宽度。
4.种植后牙周维护
(1)定期复诊:义齿装戴后1、3、6个月复诊,1年内无异常者以后每半年到1年复诊1次,全面细致地检查软、硬组织及上部义齿,每年照1次X线片,必要时作微生物检查,及时发现感染的早期征象。
(2)定期洁、刮治:每半年到1年作1次洁、刮治,彻底清理种植体及天然牙表面的菌斑、牙石。
(3)保持良好的口腔卫生:这对维护种植体周组织健康非常重要,应反复向患者宣教。可采用软毛、圆头牙刷及只含少量磨料的牙膏,以免刷牙时损伤种植体表面。还可选用种植体周专用的牙线和电动牙刷清洁邻面。清刷时最重要的部位是种植颈及周围软组织。
(4)抗菌药物含漱或龈下冲洗:患者除采用刷牙等机械方法清除菌斑,也可选用适当的药物如0.5%氯己定含漱或龈下冲洗。



 流行病学
流行病学
 病因
病因
 发病机制
发病机制
 临床表现
临床表现
 并发症
并发症
 实验室检查
实验室检查
 其他辅助检查
其他辅助检查
 诊断
诊断
 鉴别诊断
鉴别诊断
 治疗
治疗
 预后
预后
 预防
预防